Malaria
08.07.25 - Diagnostik aktualisiert
30.07.22 - safetravel hisst neu https://www.healthytravel.ch/
- Key Points
- Endemiegebiete
- Diagnostik
- Vorgehen bei Malaria-Verdacht (Algorithmus)
- Weiteres Vorgehen (Algorithmus)
- Therapie
- P. falciparum
- Malaria durch P. vivax, P. ovale, P. malariae, P. knowlesi
- Quellen/Literatur
Autor: Dr. M. Büttcher (Kinderinfektiologie), S. Jeltsch (cand. med. 2018)
Version: 08/2018, akt. 07/25
Key Points
Abklärung immer notwendig bei Kindern und Jugendlichen mit Fieber nach Reisen aus Endemiegebieten (unabhängig ob Prophylaxe eingenommen wurde), bis 1 Jahr nach Rückkehr.
Endemiegebiete (siehe Abb.1) und HealthyTravel.ch – Healthy Travel (Medizinischer Ratgeber → Malaria → Malariagebiete)
Plasmodienspezies mit potentiell schwerwiegendem Verlauf: P. falciparum, P. knowlesi (SO-Asien), selten P. vivax
Immer Rücksprache mit Kinderinfektiologie (ggfls. Tropeninstitut Basel: Tel. +41 61 284 81 44)
Endemiegebiete
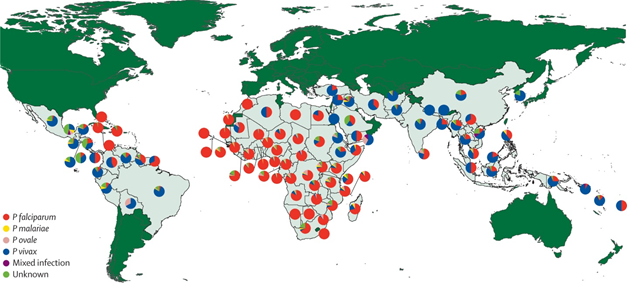
Abb.1.: Typische Verteilung Plasmodienspezies weltweit (Lancet)
Diagnostik
Malaria:
-
Epic: "Malariaplasmodien DNA-Amplifikation"
-
EDTA: mindestens 2.6ml plus EDTA 2.6ml iR
-
- Weitere Diagnostik (auch bzgl. Fieber bei Reiserückkehrer):
- Blutkultur, HG-2, CRP, ASAT, ALAT, Gerinnungsstatus, Krea, Hst.,BGA, Glucose, Urinstatus (Evtl. Stuhldiagnostik), Reserveserum
Interner Ablauf im Hämatologielabor (24h/7d):
Durchführung Schnelltest und Ausstrich. Bei positivem Befund wird Präparat zur Beurteilung bzw. Bestätigung zum Tropeninstitut Basel durch das Hämatologielabor weitergeleitet. Bestätigung innert 24h.
Ein negativer Schnelltest muss durch eine Überprüfung des Blutausstrichs ergänzt werden. Das Kind darf bei negativem Schnelltest nur entlassen werden, wenn AZ sehr gut (keine Klinik und Labor für "schwere" Malaria) und wenn die telefonische Erreichbarkeit gewährleistet ist. Bei hoher (>2%) Parasitämie ist der Schnelltest unzuverlässig.
Die Diagnostik sollte bei persistierendem Fieber in den Folgetagen wiederholt werden bzw. nach weiteren DD gesucht werden.
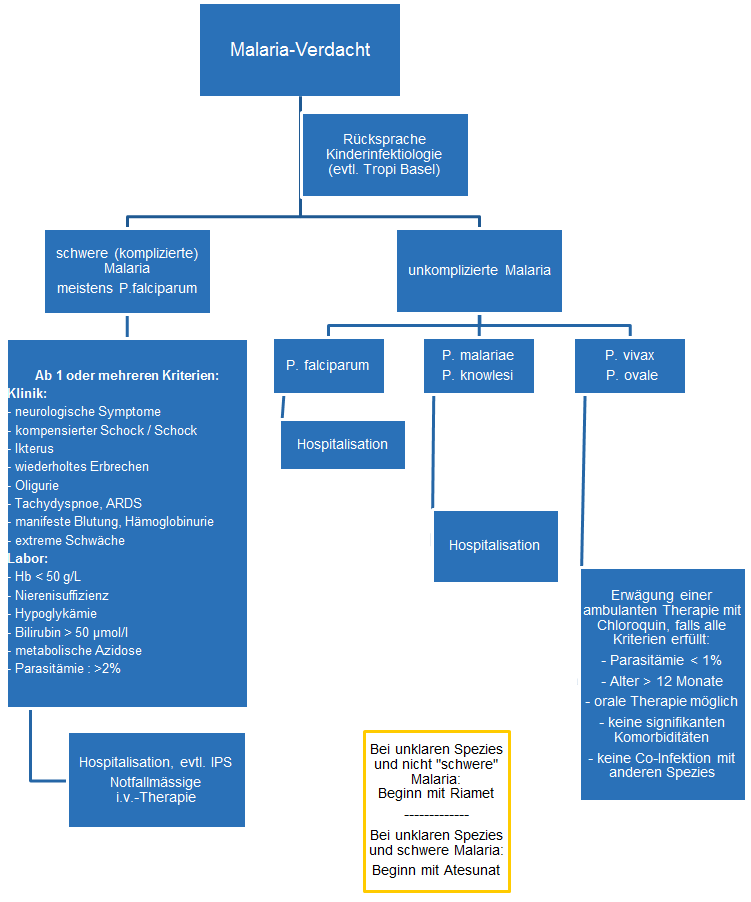
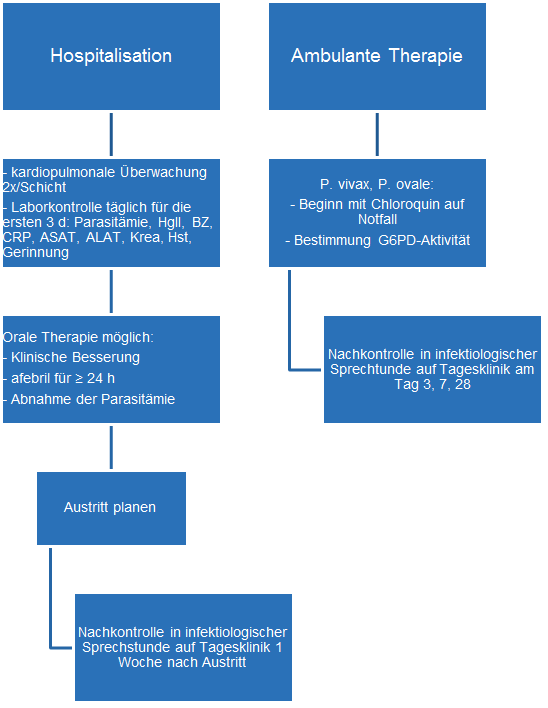
Vorgehen bei Malaria-Verdacht (Algorithmus)

Therapie
Allgemeine Massnahmen:
- Antipyretika: Paracetamol
- Nicht empfohlen: Ibuprofen (Gefahr von GI-Blutungen, Niereninsuffizienz, Reye-Syndrom)
- Sparsam bis zurückhaltend: Novalgin (Hämolyse möglich bei G6-PDH Mangel)
- Antiemetika:
- können zerebrale Malaria maskieren
- Krampfanfälle:
- ad IPS
- Am häufigsten bei Falciparum-Malaria (Fieberkrampf und/oder zerebrale Malaria)
- Bei > 2 Krämpfen in 24 h à Therapie für schwere Malaria, Antikonvulsiva
- Volumentherapie:
- Kinder häufiger dehydriert → vorsichtige Rehydrierung (Patienten mit Malaria anfällig für Hypervolämie und Elektrolytentgleisung)
- Bei sehr schwerem (v.a. cerebralem) Verlauf: IPS Hospitalisation:
- bei Parasitämie > 10% frühzeitig Austauschtransfusion erwägen
- bei cerebraler Malaria: keine Steroide; Konvulsionsprophylaxe nicht empfohlen
- Cave metabolische Entgleisungen: Hypoglykämie, Laktatazidose, Hyponatriämie
- Antibiotika-Therapie
- Gleichzeitige Bakteriämie (Salmonella sp., Pneumokokken) und schwere Malaria-Infektion häufig, Symptome oft überlappend → grosszügige Antibiotika-Gabe mit Ceftriaxon.
P. falciparum
1. Klinisch milde Form und Parasitämie <2%
1. Wahl: (Riamet®) Artemether 20 mg / Lumefantrin 120 mg Einnahme zusammen mit fetthaltiger Nahrung (z.B. Milch).
|
Körpergewicht |
initial |
nach 8 h |
24 h |
36 h |
48 h |
60 h |
|
5 – 14 kg 1Tbl |
x |
x |
x |
x |
x |
x |
|
15 – 24 kg 2Tbl |
x |
x |
x |
x |
x |
x |
|
25 – 34 kg 3Tbl |
x |
x |
x |
x |
x |
x |
|
≥ 35 kg 4Tbl |
x |
x |
x |
x |
x |
x |
2. Wahl: Atovaquone/Proguanil (Malarone® [250/100 mg], Malarone Junior® [62.5/25 mg])
CAVE: nicht anwenden, wenn unter Malarone®-Prophylaxe gewesen. Einnahme zusammen mit fetthaltiger Nahrung (z.B. Milch).
|
Körpergewicht |
Dosierung |
|
5 – 8 kg |
2 Tbl. Malarone Junior® alle 24 h für 3 Tage |
|
9 – 10 kg |
3 Tbl. Malarone Junior® alle 24 h für 3 Tage |
|
11 – 20 kg |
1 Tbl. Malarone® alle 24 h für 3 Tage |
|
21 – 30 kg |
2 Tbl. Malarone® alle 24 h für 3 Tage |
|
31 – 40 kg |
3 Tbl. Malarone® alle 24 h für 3 Tage |
|
> 40 kg |
4 Tbl. Malarone® alle 24 h für 3 Tage |
2. Schwere Malaria mit reduziertem AZ oder Parasitämie >2%
1. Wahl: Artesunat (Artesun®)
- 2.4 mg/kg KG i.v. als Bolus zum Zeitpunkt 0, 12, 24 h, danach einmal täglich bis oral Therapie möglich
- Wechsel von Artesunat i.v. auf Riamet® p.o. frühestens nach 24 h (abhängig vom klinischen Verlauf). Nach letzter Artesunat-Dosis 6-12 h Pause, dann Beginn mit Riamet®.
- nach i.v.-Therapie mit Artesunat immer noch zusätzlich orale Therapie mit Riamet® und vollständiger Therapiezyklus über 3 Tage (s. 1.1) à Vermeidung von Resistenzentwicklung und Rückfällen
Malaria durch P. vivax, P. ovale, P. malariae, P. knowlesi
- Chloroquin (Nivaquine®) p.o.: Chloroquin-Base:
- initial 10 mg/kg KG p.o.
- dann 5 mg/kg KG p.o. nach 6h, 18h, 42h
- bei P. vivax & P. ovale:
- Abschlussbehandlung mit Primaquin 0.5 mg/kg KG/d p.o. für 14 d
- Voraussetzung: normale G-6-PDH und Alter > 1 Jahr
- bei Verdacht auf Chloroquin-Resistenz (hauptsächlich bei P. vivax)
- primäre Therapie mit Riamet® (Arthemeter/Lumefantrin) oder Malarone® (Atovaquone/Proguanil), (siehe 1.1. unkomplizierte P. falicparum Malaria)
- danach gleichzeitig Primaquin Nachbehandlung und 5 mg/kg KG Chloroquin-Base (synergistischer Effekt gegen Leberformen)
- seltene schwere Infektionen mit P. vivax:
- Therapie wie schwere Falciparum-Malaria (s. oben)
- danach Chloroquin p.o. und Abschlussbehandlung mit Primaquin (s. oben)
- seltene schwere Infektionen mit P. knowlesi:
- Therapie wie schwere Falciparum-Malaria mit Artesunat i.v. (s. oben)
- dann Weiterbehandlung mit Chloroquin p.o. (s. oben)
NB: Nivaquin® 100 mg Tbl.= 100 mg Chloroquin-Base
Primaquin 15 mg Tbl.= 15 mg Primaquin-Base (26.3 mg Salz)
Quellen/Literatur
Tropeninstitut Basel
RCH-Melbourne Guideline
Merkblattordner Kinderspital Zürich
